Главная страница / Справочник заболеваний
Грыжа
Внутренняя полость живота выстлана брюшиной – тонкой соединительнотканной пленкой. Она «оборачивает» стенки, и почти все находящиеся в животе органы.
В появлении грыжи огромную роль играет специфическое анатомическое образование – паховый канал, принимающий в себя грыжевое содержимое. Это небольшая щель (около 4,5 см), находящаяся в паху между мышцами, соединительно-тканными фасциями и связками. Её начало лежит в брюшной полости, затем направляется вперед, вниз, внутрь. А наружное отверстие расположено снаружи в паху, окружено укрепляющей группой мышц. У женщин в область этого канала попадает круглая маточная связка, у мужчин – элементы семенного канатика, включая сосуды, нервную ткань, семявыносящие протоки.
Типы грыж
Все виды грыж классифицируются по месту их анатомической дислокации.
Так выделяют паховые, бедренные, пупочные, послеоперационные или вентральные грыжи, а также грыжи белой линии живота и внутренние грыжи.
Паховые грыжи
Паховая грыжа – это выпячивание брюшины в полость пахового канала с содержимым. В паховом канале проходит семенной канатик у мужчин и круглая связка матки у женщин. В семенном канатике находится семявыносящий проток. При грыже анатомия изменяется и в паховый промежуток (через наружное паховое кольцо) попадает петля кишки, прядь большого сальника либо липома (доброкачественное образование из жировой ткани). Паховая грыжа у мужчин встречается чаще, чем паховая грыжа у женщин, и нередко бывает двусторонней.
Паховые грыжи бывают косые и прямые.
Косая паховая грыжа у мужчин проходит через паховый канал вместе с семенным канатиком. Хирургическому лечению может подвергаться и косая паховая грыжа, послеоперационный период после которой зависит от типа вмешательства и от общего состояния пациента;
Прямая паховая грыжа у мужчин характеризуется тем, что проходит в паховом канале вне семенного канатика. Вид оперативного лечения и послеоперационный период после паховой грыжи при обоих видах одинаков.
Симптомы паховой грыжи
- характерное грыжевое выпячивание, которое может достигать значительных размеров, особенно при косой паховой грыже;
- боль и жжение при физических нагрузках;
- дискомфорт при движении.
Пахово-мошоночная грыжа у мужчин – это выпячивание опускающееся через паховый канал в мошонку. Принцип лечения аналогичен лечению при собственно паховой грыже.
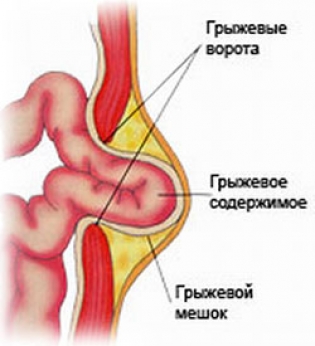
Грыжа любой локализации имеет риск ущемления. Чтобы избежать подобных осложнений наличие грыжи (т.е. грыжевого дефекта) является показанием к оперативному лечению. Ущемленная паховая грыжа – это осложненное состояние, когда содержимое грыжевого мешка (выпячивания) сдавливается в области грыжевых ворот (места выхода грыжевого выпячивания), сопровождается резким болевым синдромом. В подобных ситуациях ни в коем случае нельзя пытаться вправить грыжевое выпячивание в брюшную полость, нужно вызвать и дождаться медиков. Ущемленная грыжа всегда требует оперативного лечения в экстренном порядке, в отличие от неущемленных грыж, которые лечат в плановом порядке.
Бедренная грыжа
Бедренная грыжа – это выпячивание в бедренный канал через бедренное кольцо с содержимым (петли кишечника и пряди большого сальника), располагающееся под паховой складкой. Бедренная грыжа у женщин развивается примерно в четыре раза чаще, чем у мужчин. Принцип лечения бедренной грыжи примерно сравним с таковым при паховой грыже.
Симптомы:
- заболевание развивается постепенно и чаще всего начинается с дискомфорта при физических нагрузках;
- грыжевое выпячивание появляется позже, проявляясь при нагрузках, и исчезая в покое;
- со временем видимое образование увеличивается и перестает вправляться или исчезать в состоянии покоя.
В случае ущемления бедренной грыжи отмечается нарастание болевых ощущений, задержка стула и газов. Грыжа становится невправимой, резко болезненной. Ущемление может привести к некрозу тканей и кишечной непроходимости, поэтому это состояние требует экстренной медицинской помощи.
Все больные, имеющие диагноз «бедренная грыжа» нуждаются в хирургическом лечении, консервативные методы лечения отсутствуют. Чем раньше будет прооперирована неущемленная бедренная грыжа, тем лучше прогноз для здоровья пациента.
Вентральная грыжа
Вентральные грыжи – одна из самых больших групп, включающая первичные вентральные грыжи и послеоперационные грыжи живота. Вентральные грыжи подлежат исключительно оперативному лечению.
Грыжи белой линии живота – это выпячивание брюшины с содержимым через грыжевой дефект по средней линии на любом этаже передней брюшной стенки.
Симптомы:
- характерное выпячивание, чаще в верхнем отделе;
- тошнота;
- боль в эпигастральной области;
- рвота;
- расхождение мышц средней линии живота
Пупочные грыжи – это выпячивание в области пупка, характеризующееся расширением пупочного кольца. Пупочная грыжа у мужчин встречается несколько чаще, чем у женщин.
Симптомы
- выпячивание в области пупочного кольца, которое может уменьшаться в размерах или исчезать в горизонтальном положении;
- боль в животе;
- расширение пупочного кольца;
- иногда рвота.
Лечение оперативное, при отсутствии лечения грыжа может стать невправимой. В случае хирургического лечения методом ненатяжной или лапароскопической ненатяжной пластики вероятность рецидива пупочной грыжи ничтожно мала.
Боковые грыжи – это выпячивание брюшины с содержимым через грыжевой дефект на боковой поверхности живота.
Грыжи спигелиевой линии – это выпячивание брюшины с содержимым по ходу латерального (наружного) края прямой мышцы живота.
Послеоперационная грыжа – это выпячивание брюшины с содержимым по ходу латерального (наружного) края прямой мышцы живота.
Грыжа пищеводного отверстия диафрагмы
Выделяют отдельную группу грыж – грыжи пищеводного отверстия диафрагмы – расширение физиологического пищеводного отверстия диафрагмы, в результате которого часть желудка или весь желудок поднимается в грудную полость. Затем появляется клиника рефлюкс-эзофагита – обратный заброс желудочного содержимого и желчи из желудка и 12-перстной кишки в пищевод. Следствием этого является гастроэзофагеальная рефлюксная болезнь (ГЭРБ). Жалобы, которые предъявляет пациент в таких случаях – изжога, трудно лечимая, жжение за грудиной и периодическая боль за грудиной, связанная с приемами пищи.
Все типы грыж могут подразделяться на два типа:
1. врожденные(проявляющиеся с момента рождения или вскоре после него);
2. приобретенные, которые образуются вследствие приобретенных дефектов и растяжения тканей.
Также грыжи различают по способности содержимого грыжевого мешка вправляться в брюшную полость на вправимые и невправимые.
Вправимые грыжи могут самостоятельно вправляться или уменьшаться в размерах в горизонтальном положении и несут меньшую опасность, чем невправимые. Тем не менее, вправимые грыжи требуют своевременного обращения к врачу;
Невправимые грыжи отличаются повешенной болезненностью, они не вправляются самостоятельно и причиняют значительный дискомфорт.
Проявление любого симптома, характерного для грыжи, такого как выпячивание, дискомфорт, боль при физических нагрузках - это повод для обращения к врачу. Своевременно поставленный диагноз позволит избежать жизнеугрожающих состояний и серьезных осложнений.
Что такое грыжа позвоночника
Для ответа на вопрос «Что такое грыжа позвоночника?» обратимся к анатомии. Межпозвоночные диски — это «прокладки» между позвонками, они придают прочность и гибкость позвоночнику. Каждый диск состоит из твёрдой оболочки (фиброзное кольцо) и полужидкой «начинки» (пульпозное ядро). Иногда одного неосторожного движения хватает для разрыва фиброзного кольца. Через его трещины жидкость из ядра вытекает и защемляет нервные окончания спинного мозга. Диск, как воздушный шарик при сжатии, выпячивается в разные стороны. Так возникает грыжа межпозвоночного диска.
Виды межпозвонковой грыжи
Различают три вида межпозвонковой грыжи:
- пояснично-крестцового отдела. Это самый распространенный вид позвоночной грыжи, он встречается в 80 % случаев болезни.
- шейного отдела. Эта разновидность грыжи межпозвоночного диска встречается реже, в 19 % случаев.
- грудного отдела. Редкая форма болезни, около 1 % случаев.
Симптомы межпозвоночной грыжи
Признаки грыжи позвоночника зависят от места расположения повреждённого диска:
Позвоночная грыжа поясничного отдела сопровождается болью в нижней части спины, которая отдаёт в ногу или ягодицу. Возможно чувство онемения в ногах.
Симптомами позвоночной грыжи шейного отдела являются боль в области головы, шеи, плеч. Больного беспокоят головокружения, повышенное давление, шум в ушах, онемение пальцев рук.
Грыжу межпозвоночного диска в грудном отделе можно определить по боли в области груди, от которой не избавляют сердечные лекарства.
Причины межпозвоночной грыжи
Причины возникновения межпозвоночной грыжи разнообразны. Болезнь часто является осложнением таких заболеваний, как остеохондроз, сколиоз, чрезмерный кифоз или лордоз. Грыжа может развиться в результате травмы позвоночника — падения на спину или сильного удара.
Заболевание может возникнуть из-за нарушения питания дисков. В межпозвоночных дисках нет кровеносных сосудов. Они питаются за счёт движения глубоких мышц спины. Если мышцы не получают достаточную нагрузку, питание дисков ухудшается, они становится менее прочными. Тогда одного резкого движения достаточно, чтобы фиброзное кольцо диска разорвалось.
К факторам риска появления грыжи межпозвоночного диска относятся:
- возраст старше 30 лет, рост выше 170 см;
- резкие движения: удары, падение, повороты;
- женский пол — женщины страдают от болезни чаще мужчин;
- большая физическая нагрузка, малоподвижный образ жизни;
- работа за компьютером;
- постоянное вождение автомобиля;
- курение;
- неправильная осанка;
- лишний вес;
- переохлаждение.
Чем опасна грыжа позвоночника
Без своевременного правильного лечения межпозвоночная грыжа приводит к серьёзным осложнениям. Болезнь расстраивает работу сердца, вызывает гастрит, трудноизлечимый радикулит, хронический бронхит. Межпозвонковая грыжа нарушает кровообращение мозга и способствует развитию инсультов. Заболевание может вызвать воспаление поджелудочной железы, даже если вы не пьёте, или хронический колит (воспаление слизистой оболочки толстой кишки) — несмотря на то, что вы сидите на диете.
Особенно опасно, когда межпозвоночная грыжа сдавливает спинной мозг в области шеи, груди и поясницы. В запущенных стадиях болезнь приводит к нарушению функции тазовых органов, расстройству чувствительности и даже параличу рук и ног.
Паховая грыжа – процесс выхождения в паховый канал внутренностей брюшной полости, покрытых пристеночным (париентальным) листком брюшины. Это выпадение происходит через врожденную или приобретенную брешь брюшной стенки. У мужчин грыжа выходит в мошонку, а у женщин – в подкожное пространство вокруг больших половых губ.
Наиболее часто паховая грыжа наблюдается у детей. Больше всего ею страдают мальчики. Обычно она выпячивается с одной стороны. Это происходит в 3 раза чаще справа, чем слева. После 10 лет болезнь развивается редко. Основным хирургическим осложнением «острого живота» являются именно ущемленные паховые грыжи.
МЕХАНИЗМ РАЗВИТИЯ ВРОЖДЕННОЙ ПАХОВОЙ ГРЫЖИ
Яички у зародышей мужского пола развиваются в области живота. Привычное их местонахождение в течение первых трёх месяцев беременности – позади брюшины. Ближе к пятому месяцу формирующиеся тестикулы начинают опускаться и приближаться к входу в паховый канал, входят в него и вплоть до седьмого месяца медленно продвигаются по нему, формируя за собой так называемый «влагалищный отросток». При нормальном развитии на девятом месяце яички мальчика полностью заходят в мошонку вместе с растянувшимся брюшинным «карманом», сохраняющим сообщение с полостью живота.
При рождении ребенка он «закрывается», затем зарастает. Но иногда происходит сбой, и проход из живота к мошонке остаётся открытым. Этот анатомический дефект – первый «звоночек», сигнализирующий о возможности развития паховой грыжи. При увеличении внутрибрюшного давления в этот отросток могут «проваливаться» петли кишечника и даже некоторые органы.
Формирование паховой грыжи у девочек сходно с вышеописанным процессом образования грыж у мальчиков. У развивающихся эмбрионов женского пола матка находится выше обычного места. В процессе развития она опускается на «свое» место вместе со складкой брюшины, образовывая всё тот же «влагалищный отросток», незаростание которого впоследствии провоцирует грыжу.
Врожденная паховая грыжа – порок развивающегося плода. Она формируется с самого рождения.
КАК ВОЗНИКАЕТ ПРИОБРЕТЕННАЯ ПАХОВАЯ ГРЫЖА
Приобретенные паховые грыжи появляются из-за тяжелых нагрузок и в связи с патологией брюшного пресса, его ослаблением.
К факторам, способствующим возникновению и развитию грыж относятся:
- недоношенная беременность, в результате которой влагалищный отросток с остальными органами еще не завершил свой цикл развития и остался «открытым»;
- наследственность, наличие грыжи у членов семьи и близких родственников;
- наличие анатомической слабости мышц брюшной стенки;
- избыточный вес, вызывающий повышенную нагрузку на органы брюшной полости;
- травмы в области паха, спровоцировавшие ослабление связочного аппарата;
- сильное исхудание. Отсутствие жировых прослоек в канале приводит к образованию пустых объемов, в которые может продавливаться наружный слой брюшины;
- беременность, в результате которой часто возникает повышенное внутрибрюшное и механическое давление на органы, кишечник, что способствует образованию грыжи;
- гиподинамия, при которой дряблые и атрофированные мышцы не в состоянии выполнять свои функции, в результате чего брюшина, не встречая мышечное сопротивление, может «продавливаться» в канал;
- физические перегрузки, создающие постоянное повышенное давление в брюшной полости;
- хронический, сильный кашель, обеспечивающий дополнительную нагрузку на «слабые» места брюшины;
- заболевания кишечника, сопровождающиеся постоянными запорами, которые также вызывают увеличение давления.
РАЗНОВИДНОСТИ ПАХОВЫХ ГРЫЖ
Болезнь классифицируется по месту расположения грыжевого мешка.
Виды патологии:
паховая – грыжа заходит в паховый канал, но не выходит за уровень наружного отверстия;
канатиковая – грыжевое содержимое опускается в мошонку, достигая семенного канатика;
пахово-мошоночная – грыжевое содержимое доходит до уровня яичка (бывает только у мужчин);
vidy-pahovyh-gryzhкосая – при этом виде содержимое грыжевого мешка проходит через весь паховый канал. У мужчин в его состав попадает семенной канатик вместе с семявыводящим протоком и сосудами. Может быть врождённой и приобретённой;
прямая – проходит в паховый канал, не затрагивая внутреннее отверстие, через брюшную стенку, непосредственно из паховой ямки ближе к средней линии. Встречается у мужчин и женщин, как правило, в результате перенапряжения;
комбинированная – встречается редко. Состоит из 2 и более грыжевых мешков на одной стороне. Каждая грыжа имеет свои грыжевые ворота. Чаще всего наблюдается одновременное косое и прямое выпячивание;
интерстициальная прямая грыжа – второй вариант названия – подкожная. Грыжевое выпячивание располагается в структуре наружной косой мышцы. При этом грыжа не опускается в мошонку, а заходит в подкожную клетчатку апоневроза наружной косой мышцы. Грыжевой мешок определяется на бедре, в промежности;
скользящая – самый опасный вид. Характеризуется дополнительным выпячиванием внутренней брюшины. Формируется как из париетальной брюшины, так и из висцеральных тканей, покрывающих соскальзывающий орган. В грыжевой мешок могут попадать не только тонкий кишечник, но и слепая кишка, стенки мочевого пузыря, матка, трубы, яичники и др. органы.
СИМПТОМЫ ПАХОВОЙ ГРЫЖИ, КАК ВНЕШНЕ ОНА ВЫГЛЯДИТ
К основным признакам относится:
1. Появление в области паха выпячивания, увеличивающегося при кашле, чихании, каком-либо физическом напряжении, а так же при нахождении в вертикальном положении.
2. Имеющаяся припухлость в большинстве случаев при нажатии на неё пальцами возвращается в полость брюшины. При этом слышно характерное урчание.
3. Боли обычно нет. Иногда она может появляться в паху и иррадиировать (отдавать) в поясничную область.
4. При выпадении маточных труб или яичника развиваются болезненность при менструации.
5. При скользящей форме паховых грыжах, захватывающей мочевой пузырь – симптомы дизурических расстройств (боли внизу живота, частое и (или) болезненное мочеиспускание).
6. При попадании в грыжевой мешок слепой кишки – метеоризм, рези, запоры
7. При формировании пахово-мошоночной формы грыжи – увеличение мошонки со стороны образования.
8. В лежачем положении грыжа как бы прячется и внешне становится незаметна.
ЧТО ТАКОЕ УЩЕМЛЕНИЕ ПАХОВОЙ ГРЫЖИ
Это одно из неприятных и частых осложнений болезни. Попавшие в грыжевой мешок участок кишечника (или маточная труба и яичник – у девочек и женщин, семенной канатик – у мальчиков и мужчин), защемляются в паховом канале, происходит нарушением трофики и кровообращения, что впоследствии может спровоцировать некроз (отмирание) тканей.
Причинами этой ситуации могут стать проблемы в работе кишечника, метеоризм, резкое перенапряжение с повышением давления во внутрибрюшинном пространстве.
У пациента появляются жалобы на:
- интенсивную боль в паху;
- напряженность и плотность грыжи;
- невозможность вправления выпячивания;
- симптомы интоксикации: бледность, тошноту, позывы на рвоту, задержку стула.
В этом случае после осмотра врача требуется немедленная госпитализация и оперативное вмешательство.
ДИАГНОСТИКА И ОБСЛЕДОВАНИЕ ПРИ ПАХОВОЙ ГРЫЖЕ
Любое подозрение на появившуюся грыжу – повод к обращению к хирургу.
Врач в положении больного стоя осматривает грыжевое выпячивание, проводит его ощупывание (пальпацию), делает пробу с натуживанием, затем кашлевую пробу. Оценивает симптом толчка. Пальцевым исследованием находит наружное отверстие канала. Иногда это отверстие можно определить без грыжевого мешка, в хирургии этот симптом называется «слабый пах».
Дополнительно проводится УЗИ мошонки, каналов, брюшной полости и тазовых органов, при которых определяется грыжевой мешок со всеми анатомическими образованиями и грыжевым содержимым, оцениваются размеры, положение и состояние пахового канала.
Очень важную информацию можно получить при рентгенологическом исследовании с введением контрастного вещества. Также для уточнения нахождения в грыже кишечника проводится ирригоскопия (обследование толстого кишечника) и цистоскопия (рентгенвизуализация мочевого пузыря).
ЛЕЧЕНИЕ ПАХОВОЙ ГРЫЖИ
Самоизлечения паховой грыжи без операции не бывает. Хирургический метод – единственный способ избавления от этой патологии.
Оперативное лечение не проводится:
- ослабленным пациентам в старческом возрасте;
- при сильных видах истощения (кахексии);
- в случае тяжелых заболеваний;
- во время беременности;
- для профилактики возврата грыжи после удаления.
ЛЕЧЕНИЕ И ПРОФИЛАКТИКА ПАХОВОЙ ГРЫЖИ НОШЕНИЕМ БАНДАЖА
В случае имеющихся противопоказаний к операции применяется ношение бандажа. Также этот вид лечения показан с профилактической целью людям, по роду деятельности сталкивающимся с физическими перегрузками.
Бандаж для паховой грыжи и его размер подбирает врач индивидуально каждому больному. Эти приспособления могут быть двухсторонними или лево-правосторонними.
Обратите внимание: применение бандажа не излечивает паховую грыжу, а служит средством профилактики выпадения кишечника и органов в грыжевой мешок и препятствует ущемлению.
После подбора бандажа следует соблюдать правила его ношения:
- одевайте его только в положении лежа на спине;
- следите за нахождением вкладышей. Они должны соответствовать месту грыжевого выпячивания.
Важно: применение бандажа противопоказано при ущемлении грыжи и при заболеваниях кожных покровов, соприкасающихся с ним.
ХИРУРГИЧЕСКОЕ ЛЕЧЕНИЕ ПАХОВОЙ ГРЫЖИ
Как уже говорилось выше, альтернатив хирургическому лечению паховых грыж не существует. При наличии ущемления, операция делается в экстренном порядке. В остальных случаях показано плановое оперативное вмешательство после подготовки пациента.
В процесс подготовки входит осмотр больного, назначение клинического анализа крови и мочи. Перед операцией пациенту не разрешают есть и пить. Также необходимо пролечить имеющиеся хронические заболевания, чтобы свети к минимуму риск осложнений (к примеру, простатит, аденому).
Бедренная грыжа – состояние, при котором органы брюшной полости (кишечник, большой сальник) выходят за пределы передней брюшной стенки через бедренный канал.
Бедренная грыжа проявляется опухолевидным выпячиванием и болью в области бедра (особенно при физическом напряжении).
Лечением бедренной грыжи занимается хирург. Обращаться к врачу желательно при первых признаках дискомфорта.
Симптомы бедренной грыжи:
- появление выпячивания небольшого размера на границе между пахом и бедром, которое исчезает в лежачем положении;
- неприятные ощущения, боль в верхнем отделе бедра, усиливающиеся при ходьбе, физической нагрузке, перемене погоды.
Методы диагностики бедренной грыжи:
обследование у хирурга;
ирригоскопия — рентгенологическое исследование толстой кишки;
герниография — рентенологический метод, заключающийся в введении в брюшную полость специального контрастного вещества с целью исследования грыжи;
УЗИ грыжевого выпячивания, мочевого пузыря, яичников.
Бедренные грыжи чаще, чем паховые, представляют трудности для диагностики, чаще ущемляются и имеют более коварное течение.
Течение заболевания
Грыжа развивается постепенно. Сначала в месте формирующейся грыжи появляются покалывающие боли при тяжелой физической нагрузке. В начале заболевания боли мало беспокоят, но постепенно нарастают и начинают мешать при движении. Через некоторое время на границе между пахом и бедром появляется выпячивание, которое увеличивается при физической нагрузке и исчезает в покое. Постепенно образование все больше увеличивается, приобретает округлую или овальную форму и нередко перестает вправляться в брюшную полость.
Если выпячивание самостоятельно исчезает в покое, в горизонтальном положении или при легком надавливании руками на него, то такая грыжа называется вправимой. При невправимой грыже грыжевое выпячивание не меняет величины и формы или несколько уменьшается в покое и при надавливании на нее, отмечаются боли, усиливающиеся при физической нагрузке.
Осложнения:
ущемление бедренной грыжи — внезапное сдавление грыжевого содержимого в грыжевых воротах;
воспаление грыжи – вызывается воспалением в органе, находящемся в грыжевом мешке;
копростаз – застой каловых масс в толстом кишечнике.
Неотложная помощь требуется при ущемлении бедренной грыжи и появлении следующих симптомов:
- тошнота, рвота;
- кровь в кале, отсутствие дефекации и отхождения газов;
- быстро нарастающая боль в паху или мошонке;
- грыжа не вправляется при легком нажатии в положении лежа на спине.
Прогноз
Грыжа хорошо лечится хирургическим путем. При отсутствии лечения прогноз неблагоприятный — формирование невправимой грыжи.
Причины бедренной грыжи
В норме бедренного канала не существует, он образуется только при формировании бедренной грыжи. Грыжевое выпячивание проходит внутри от бедренной вены в бедренном канале и далее через его наружное отверстие выходит в подкожную клетчатку передней области бедра. У женщин бедренная грыжа встречается чаще из-за особенностей анатомического строения таза. Он шире, чем у мужчин, что обусловливает большие размеры потенциально слабых мест под паховой связкой и меньшую прочность соединительной ткани.
Факторы риска образования бедренной грыжи, ослабляющие брюшную стенку:
- наследственную слабость соединительной ткани брюшной стенки у детей первого года жизни;
- быстрое похудание;
- травму брюшной стенки;
- послеоперационные рубцы;
- паралич нервов, иннервирующих брюшную стенку.
Факторы риска образования бедренной грыжи, связанные с повышением внутрибрюшного давления:
- физическое перенапряжение;
- затруднение мочеиспускания;
- запоры;
- длительный кашель.
Профилактика:
- ношение бандажа во время беременности;
- правильное питание;
- тренировка мышц живота;
- лечение заболеваний желудочно-кишечного тракта и мочевыводящей системы;
- отказ от курения, ведущего к кашлю.
Лечение бедренной грыжи проводится только хирургическим путем в условиях стационара.
Операции при бедренной грыже (герниопластика):
1) Классическая пластика местными тканями — она заключается в ушивании дефекта бедренного канала синтетической нерассасывающейся нитью с использованием собственных тканей пациента.
2) Пластика с применением синтетических протезов (сетка) — при этом синтетический протез может размещаться перед брюшиной, а ушивание бедренного канала не производится. При такой операции госпитализация длится в среднем 2-3 дня в зависимости от сложности ситуации. Швы снимают на 10—12 день.
Вентральная грыжа – это любое выход органов брюшной полости через естественные либо патологические отверстия брюшной стенки под кожу. Однако в медицине данным термином обычно называют грыжу, где грыжевыми воротами является послеоперационный рубец, т. е. данное выпячивание – позднее осложнение оперативных вмешательств на органах живота.
Характерная особенность вентральной грыжи – ее большой размер. Чем больше послеоперационный рубец – тем больше выпячивание.
Болезнь доставляет не только косметические неудобства: кроме риска ущемления вентральные грыжи могут нарушать анатомическое взаимодействие органов в животе, нарушая работу желудка, кишечника, диафрагмы, мочевой системы.
Лечить такое выпячивание сложно, но ситуация не безнадежна. Современные технологии позволяют ликвидировать грыжи в любых местах и любых размеров. Занимаются этим стационары общехирургического профиля.
Причины патологии:
Вентральная грыжа возникает из-за нарушения процесса заживления раны после операции. Что это такое, и в чем здесь дело? Незаживающие раны у людей встречаются редко. Но чем дольше не заживает рана – тем менее плотным получается рубец.
Пять причин, по которым послеоперационная рана заживает медленно:
Причина - Пояснение
1. Инфекция – главная причина снижения темпов заживления
Нагноение послеоперационной раны может привести к появлению вентральной грыжи в будущем. Вероятность эта не очень большая, но она сильно зависит от возраста пациента, наличия сопутствующих патологий и тяжести инфекционного воспаления.
2. Несоблюдение пациентом послеоперационного режима
Заживление раны начинается сразу же после ушивания разреза. Более менее плотный шов образуется в течение 7–10 дней, а окончательное формирование рубца заканчивается через 6 месяцев после операции. В течение этого периода шов нужно беречь, т. к. он очень эластичный, может растягиваться и даже лопаться. Избегайте в это время чрезмерных физических нагрузок, а при необходимости носите бандаж.
3. Сопутствующие заболевания
Нарушать заживление раны могут не только инфекции, но и некоторые заболевания, особенно поражающие микрососудистое русло (сахарный диабет, почечная и сердечная недостаточность). У данной категории пациентов швы с раны снимают позже на 7 дней, а период формирования плотного рубца может затягиваться до 1 года.
4. Ожирение
Избыток жира в брюшной стенке нарушает кровообращение в ней, что препятствует нормальному заживлению ран. Также ожирение органов брюшной полости значительно повышает внутрибрюшное давление, повышая нагрузку на послеоперационный рубец.
5. Дефекты хирургической техники
Данная причина вентрального выпячивания стоит на последнем месте в списке, но человеческий фактор исключить из хирургической практики будет нельзя еще долго. Сюда входит: низкое качество хирургических нитей, слишком сильное или слабое натяжение краев раны, пересечение нервных стволов и т. д.
Симптомы и диагностика
Симптомы послеоперационной вентральной грыжи очевидны: это появление выпячивания в области послеоперационного рубца, которое может сопровождаться болями в данной области.
Самостоятельно вправлять любую грыжу, в том числе и вентральную, не рекомендуется.
Оперативное лечение
Лечить любую грыжу можно только хирургически. Без операции выпячивания могут проходить самостоятельно только у детей, и то не всякие. Послеоперационная вентральная грыжа – прямое показание к оперативному лечению.
Хирургическое удаление данного типа выпячиваний имеет определенные трудности:
Наличие большого количества рубцовой ткани от старой операции, которая плохо кровоснабжается и создает почву для рецидива грыжи.
Обычно это выпячивания больших размеров, что создает массу проблем в время операции.
Два типа методик операции при вентральных грыжах:
1. Натяжные. Для закрытия грыжевых ворот используют собственные ткани брюшной стенки.
2. Ненатяжные. Грыжевые ворота закрывают при помощи искусственных материалов.
- Открытые: делают большой кожный разрез. Старый рубец обычно иссекают (это означает, что новый шрам будет несколько длиннее старого).
- Лапароскопические: грыжу закрывают изнутри при помощи специального инструмента (лапароскопа). Данную методику применяют в основном при выпячиваниях небольших размеров.
Преимущества и недостатки обеих методик приведены ниже:
1. Натяжные методики
Преимущества:
- Меньшая стоимость.
- Не требует высокой квалификации хирурга.
Недостатки:
- Сложно или невозможно закрывать грыжи больших размеров.
- Выше частота рецидивов.
- Выраженный болевой синдром в раннем послеоперационном периоде.
2. Ненатяжные методики
Преимущества:
- Можно лечить грыжи любых размеров и любых локализаций.
- Значительно ниже частота рецидивов.
- Меньше послеоперационный реабилитационный период.
Недостатки:
- Требует наличия специальных материалов (обычно это полипропиленовая сетка).
- Требует от хирурга определенного уровня квалификации.
- Лапароскопическое удаление требует наркоза.
Лечение без операции
Вентральная грыжа без операции не лечится – это невозможно.
Консервативная терапия заключается в ношении специального бандажа, препятствующего выхождению органов брюшной полости под кожу. Носить бандаж трудоемко и неудобно, поэтому данный способ применяют, только когда операция противопоказана:
- тяжелое общее состояние организма;
- пожилой и старческий возраст;
- беременность;
- сердечная, почечная, печеночная недостаточность;
- отказ пациента от операции.
Меры профилактики
Предупредить образование послеоперационного выпячивания проще и дешевле, чем ее лечить. Для этого необходимо:
- заниматься физкультурой, чтобы поддерживать состояние мышц в должной форме;
- бороться с лишним весом;
- рационально питаться, не допускать запоров.
Также после любых операций на брюшной полости необходимо:
- соблюдать рекомендации лечащего врача-хирурга;
- не подвергать себя излишним физическим нагрузкам в течение 6 месяцев после вмешательства;
- при необходимости носить бандаж для профилактики.
ПРИЧИНЫ ПУПОЧНОЙ ГРЫЖИ
Рассматриваемое заболевание является приобретенным, провоцируется расхождением мышечных волокон по белой линии живота – это состояние как раз и может появиться по различным причинам.
По данным статистики спровоцировать пупочную грыжу могут следующие факторы:
- хронические запоры;
- беременность;
- опухоли злокачественного и/или доброкачественного характера в брюшной полости, отличающиеся стремительным ростом;
ожирение;
чрезмерные физические нагрузки;
асцит.
Указанные состояния приводят к ослаблению мышечного и связочного аппарата – удерживание органов брюшной полости в нормальном положении становится практически невозможным и они выпячиваются через пупочное кольцо. Примечательно, что размер грыжи может быть абсолютно разным – от 1 до 20 см и даже более.
Обратите внимание: в большинстве случаев пупочное кольцо при рассматриваемом заболевании расширяется не более чем на 10 см, все остальное считается исключением. Если грыжа маленькая, то через пупочное кольцо выпячивается сальник, если же грыжа имеет достаточно большие размеры, то через кольцо выпячивается и сальник, и петли кишечника.
Часть специалистов выдвигает предположение, что пупочная грыжа у взрослых имеет генетическую предрасположенность. Однако такая теория не была доказана, поэтому воспринимать ее серьезно или нет, дело «сугубо добровольное».
СИМПТОМЫ ПУПОЧНОЙ ГРЫЖИ
Пупочная грыжа может иметь интенсивные и несколько «смазанные» симптомы – это зависит от некоторых факторов:
- имеются ли спайки в брюшной полости;
- общее состояние здоровья больного;
- размеры пупочной грыжи;
- имеется ли ущемление грыжевого мешка.
В самом начале развития рассматриваемого заболевания больной вообще не испытывает каких-либо неудобств, стеснений или болевых ощущений. Единственное, на что обращается сразу внимание – на небольшое выпячивание в области пупка, но не придают этому значения – выпячивание не беспокоит и исчезает, как только больной принимает горизонтальное положение, а беременные дамы и вовсе принимают его за особенность своего состояния.
В некоторых случаях происходит настолько сильное выпячивание сальника, что он перекрывает пупочное кольцо. Такая грыжа никогда не меняется в размерах, а само заболевание протекает без ярко выраженных симптомов.
Обратите внимание: если сальник начинает проходить через расширенные мышцы, то грыжа сильно увеличивается в размерах, характеризуется тяжелыми проявлениями.
Если рассматриваемое заболевание прогрессирует, то в брюшной полости начинают образовываться спайки — это препятствует вправлению грыжевого мешка. В таком случае любые движения, напряжение, натуживание приводит к расстройству функционирования кишечника. Больной начинает предъявлять жалобы на хронические запоры и постоянно присутствующую тошноту, независимо от времени употребления пищи. Особенно тяжело подобное состояние протекает у женщин во время беременности и при имеющемся ожирении – растущий живот оказывает давление на мышцы брюшной стенки, что провоцирует ухудшение состояния больного.
ВОЗМОЖНЫЕ ОСЛОЖНЕНИЯ
Как бы долго не развивалось рассматриваемое заболевание, оно может привести к развитию следующих осложнений:
- воспаление грыжи;
- застой кала в толстом кишечнике;
- ущемление грыжевого мешка.
Ущемление пупочной грыжи происходит даже при небольших физических нагрузках – например, при кашле, после чихания, смеха или на фоне хронических запоров. Примечательно, что рассматриваемый вид осложнения всегда начинается остро, внезапно и характеризуется следующими симптомами:
- в области пупка у больного возникает острая, мощная боль;
- грыжевой мешок на ощупь становится горячим и напряженным, его невозможно вправить;
- стремительно развиваются тошнота, рвота, головная боль, повышение температуры тела – все признаки общей интоксикации организма.
Обратите внимание: появление признаков ущемления грыжевого мешка является поводом к немедленному обращению за профессиональной медицинской помощью. Обычно в таком состоянии проводят хирургическое лечение, но конкретные методы, объем процедур определить может только специалист.
ЛЕЧЕНИЕ ПУПОЧНОЙ ГРЫЖИ
Прежде всего, нужно понимать, к какому врачу обращаться при подозрении на пупочную грыжу. Таким специалистом является хирург – он проведет необходимые обследования и поставит точный диагноз. Но понадобится еще консультация у гастроэнтеролога и диетолога – эти специалисты помогут избавиться от хронических запоров, лишнего веса.
Единственным методом эффективного лечения пупочной грыжи в медицине признано хирургическое вмешательство. Да, очень много есть информации по проведению терапевтического лечения рассматриваемого заболевания – грыжу вправляют. Но нужно понимать, что подобные мероприятия практически в 100% случаев приводит к развитию осложнений.
Перед тем, как врач назначит хирургическое лечение пупочной грыжи, больной должен будет пройти полноценное обследование – лечение может быть отложено при диагностированной сердечной недостаточности, во время беременности, на фоне обострившихся хронических заболеваний. Если же никаких мешающих факторов нет, то специалист предложит пациенту несколько методов хирургического лечения рассматриваемого заболевания:
Натяжная герниопластика. В этом случае пластика выполняется по методу Мейо и Сапежко, задействуются лишь местные ткани. Хирург проводит ушивание пупочного кольца в два слоя в двух направлениях (поперечное и вертикальное). Если у больного диагностируется ожирение, то по ходу оперативного вмешательства специалист удаляет излишки жировой ткани.
Недостатки натяжной герниопластики – реабилитационный период протекает длительно, нет никакой гарантии, что рецидив пупочной грыжи не случится.
Пластика сетчатыми имплантами. Хирург использует в своей работе «заплатки» — специальные материалы, отличающиеся инертностью к внутренним тканям организма человека. Размещается эта сетка над или под пупочным кольцом, может использоваться даже при лечении грыж больших размеров. По статистике именно пластика сетчатыми имплантами характеризуется малым восстановительным периодом и низким процентом вероятности развития рецидивов (в пределах 1%).
Обратите внимание: указанные два метода хирургического лечения пупочной грыжи могут проводиться либо при классическом проникновении в брюшную полость, либо с помощью лапароскопии. В качестве обезболивания применяют местную анестезию, но если оперативное вмешательство проводится классическим способом, то пациенту дается общая анестезия.
ВОССТАНОВЛЕНИЕ ПОСЛЕ ОПЕРАЦИИ
Конечно, многое зависит от общего состояния больного, от того, насколько профессионально была проведена операция. Но как правило, рекомендации врачей в восстановительном периоде сводятся к следующему:
в тот же день, практически сразу после оперативного вмешательства, больному разрешено вставать с постели;
необходимо носить специальный бандаж – он снизит давление на шов;
на второй и последующие дни физические нагрузки должны постепенно увеличиваться;
продолжительность пользования специальным бандажом определят только врач – без его разрешения снимать это приспособление нельзя;
через 10-15 дней больному разрешено совершать непродолжительные пробежки, делать простейшие упражнения в рамках зарядки;
подъем тяжестей, любые силовые нагрузки больному разрешаются только через 30 дней после оперативного вмешательства, даже если использовался лапароскопический метод хирургического лечения.
КАК ЛЕЧИТЬ ПУПОЧНУЮ ГРЫЖУ У БЕРЕМЕННЫХ
По статистике рассматриваемая патология чаще всего диагностируется именно у женщин в период беременности. Но это не означает, что врачи будут назначать хирургическое лечение – стресс и препараты, которые используются для анестезии, вряд ли окажут благотворное влияние на внутриутробное развитие плода. Что делать беременным с диагнозом пупочная грыжа:
- постоянно носить специальный бандаж – его назначит врач, подберет по размеру;
- постоянно наблюдаться у хирурга – он сможет установить оптимальное время для проведения оперативного лечения пупочной грыжи;
- пользоваться компрессионным или поддерживающим бельем по рекомендации наблюдающего врача.Free-Shipping-support-average-pressure-help-to-protect-from-abortion-maternity-support-post-pregnancy-belly-belt
Считается, что оптимальным временем для проведения оперативного лечения пупочной грыжи станет 6-8 месяц после родов. Кстати, во время своей работы хирург может устранить дефекты брюшной стенки, которые образовались в период вынашивания ребенка (например, растяжки), лишнюю жировою ткань.
ПРОФИЛАКТИКА ПУПОЧНОЙ ГРЫЖИ
Чтобы предотвратить развитие рассматриваемого состояния, нужно соблюдать четкие профилактические меры. К таковым относятся:
- тренировка мышц живота – можно каждый день делать физические упражнения на пресс, что приведет к наращиванию и укреплению мышечной массы;
- контроль за весом – ожирение является одной из причин пупочной грыжи, поэтому нужно вовремя корректировать питание и образ жизни при обнаружении лишних килограммов;
- отказ от подъема тяжестей и чрезмерных физических нагрузок – естественно, это не касается профессиональных спортсменов;
- в период вынашивания ребенка ношение специального бандажа должно быть обязательным.
Профилактика пупочной грыжи
Следует помнить, что пупочная грыжа в начале своего развития, когда осложнения еще не присутствуют, достаточно легко и просто лечится хирургическим путем. Современная медицина предлагает достаточно нетравматичные хирургические вмешательства, которые отличаются кратким реабилитационным периодом и отсутствием каких-либо осложнений.